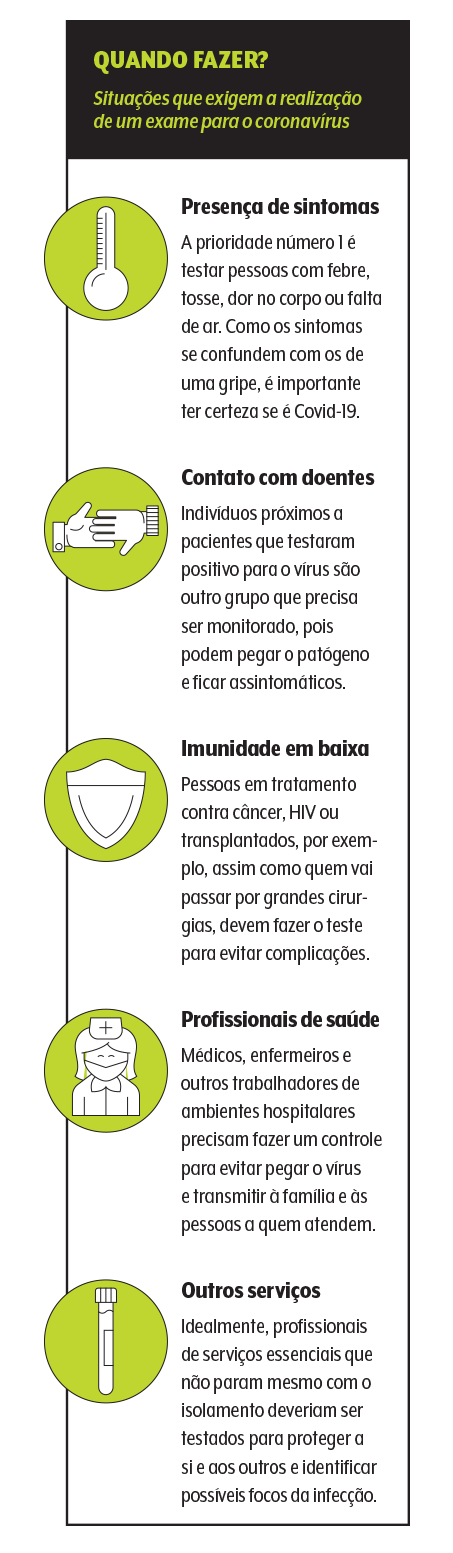
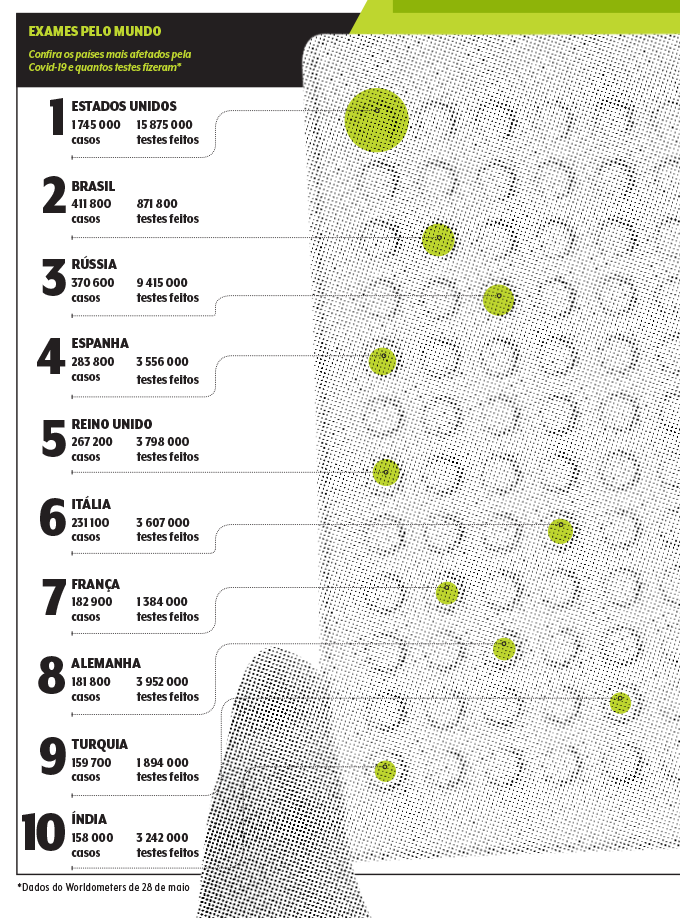
Testar, testar e testar. A frase de Tedros Adhanom, o diretor-geral da Organização Mundial da Saúde (OMS), virou um mantra na batalha contra o coronavírus. Passados três meses da declaração, o Brasil sofre para cumprir a diretriz: tornou-se o segundo país com mais casos da doença, mas ocupa o 15º lugar na lista das nações que mais fazem exames para detectar o patógeno na população.
Na última semana de maio, o Ministério da Saúde atualizou sua contagem de testes RT-PCR feitos na rede pública. Também chamados de moleculares, eles são os mais precisos para flagrar o vírus ativo. O cálculo oficial, que não inclui os testes rápidos e focados em anticorpos e é divulgado em intervalos irregulares, indica pouco mais de 870 mil exames, o que significa que apenas 0,4% dos cidadãos foram avaliados.
Mas todo brasileiro teria que fazer um exame mesmo? Ou devíamos investigar só quem tem sintomas como tosse e febre, por exemplo? “Quanto mais testes forem feitos, mais se tem noção da evolução e maior a chance de controlar a doença”, explica Emerson Gasparetto, vice-presidente da área médica da Dasa, grupo que fez parceria com o governo federal para lançar o Centro de Diagnóstico Emergencial para Covid-19 com o objetivo de acelerar a capacidade de processamento de testes no país.
O Ministério da Saúde concorda. “É necessário realizar um grande número de testes para a compreensão do padrão da epidemia e para o controle da transmissão”, reforça em nota enviada a VEJA SAÚDE. Uma testagem massiva, entende o órgão, permite que o sistema de vigilância seja capaz de identificar novos focos da doença e isolá-los a tempo, minimizando o impacto das formas mais graves da Covid-19 e a sobrecarga nos hospitais.
O desafio é botar essa política em prática, ainda mais em um contexto marcado por dúvidas, discrepâncias regionais e limitações de verba. Desde o diagnóstico do primeiro caso no Brasil, registrado em São Paulo no dia 26 de fevereiro, diversas dificuldades se somaram: os melhores testes (os PCR) são escassos e, em sua maioria, só aplicados em pessoas internadas, participantes de pesquisa ou atendidas em redes sentinelas, unidades de saúde que fazem o exame em áreas selecionadas. A falta de equipamentos e reagentes para processá-los em tempo hábil também prejudica o monitoramento em massa.
“Em um momento de pandemia no qual os Estados Unidos, a Europa e a China estão comprando tudo, sobra pouco para nós”, observa o infectologista Alessandro Pasqualotto, professor da Universidade Federal de Ciências da Saúde de Porto Alegre. “Às vezes você não consegue importar maquinário, às vezes não consegue o insumo. É um cenário muito crítico”, pontua. Daí a mobilização da própria Organização das Nações Unidas (ONU) para países em desenvolvimento criarem condições de produzir localmente recursos que vão de equipamentos de proteção para profissionais de saúde a dispositivos de diagnóstico e tratamento.
Hoje, mesmo quando há condições de fazer o teste molecular, não raro a falta de estrutura atrasa os resultados. Pasqualotto diz que não adianta realizar o PCR e o laudo voltar em dez dias. O ideal é sair no máximo em 48 horas.
Diante de tantos obstáculos, quem ganhou espaço foram os testes rápidos ou sorológicos, feitos com uma pequena amostra de sangue e que dão resultado em minutos. Mas, sozinhos, eles não resolvem a parada. Os mais utilizados no Brasil detectam anticorpos formados em reação ao vírus, e, em muitos casos, a infecção está em remissão ou até foi embora.
Do ponto de vista coletivo, seria importante mirar as situações em que o vírus está realmente ativo, até porque a porcentagem da população já infectada é baixa. “Na fase em que o Brasil está, o PCR ainda é o mais importante”, afirma Gasparetto.
As diferenças entre os testes para Covid-19
Ok, já entendemos que precisamos testar mais, mas, com várias metodologias de exame, empresas lançando novas opções e chegando até versão de farmácia, dá pra ficar perdido, né? Então vamos lá: existem três tipos principais de teste, produzidos por diversos fabricantes. Cada exame tem uma janela de tempo ideal para ser feito. Se fizer no momento errado, o resultado pode ser mascarado (visualize as diferenças na tabela e no gráfico à sua esquerda).
Isso porque os testes devem ser compreendidos em termos de sensibilidade e especificidade, conceitos que se referem, respectivamente, à probabilidade de um exame acertar que uma pessoa é positiva ou negativa para determinada doença.
Hoje, o PCR é considerado o padrão-ouro na testagem para o coronavírus, com taxas de sensibilidade e especificidade acima de 90%. Mas tudo depende de uma coleta adequada e do período em que é realizado. “O teste molecular tem uma sensibilidade mais alta entre o terceiro e o sétimo dia da infecção”, esclarece o infectologista Celso Granato, diretor clínico do Grupo Fleury.
“A principal razão para uma eventual falha do exame é que o vírus muda de lugar, dependendo do momento. Começa no nariz, mas em alguns dias pode chegar ao pulmão”, descreve o médico. Nesse caso, se a coleta da amostra se restringir à cavidade nasal, o resultado pode ser um chamado “falso negativo”.
Os outros dois tipos de exame se enquadram nos testes rápidos. Há o sorológico, que busca anticorpos no sangue, e o de antígeno, que caça pistas do vírus num processo mais simples e menos preciso que o do PCR. O dilema é que o mercado foi inundado por exames de diferentes marcas prometendo acurácia, mas que não foram largamente estudados.
“O SUS e as redes de farmácias estão comprando o que foi aprovado pela Anvisa, mas tivemos vários problemas com lotes de testes que não eram adequados e não funcionavam direito”, relata o pneumologista Paulo Pitrez, coordenador de pesquisa no Hospital Moinhos de Vento, em Porto Alegre.
A Anvisa, que concede ou não o aval para a comercialização dos exames, informa que estabeleceu um programa de monitoramento dos testes rápidos em parceria com a Fiocruz, para “acompanhar o comportamento dos produtos frente às informações declaradas nas instruções de uso”. Esse monitoramento orienta a compra e o uso dos produtos pelo Ministério da Saúde.
Muitos dos testes rápidos encontrados em farmácias chegaram prometendo números próximos a 100% de precisão, só que a realidade é bem diferente. “Nós avaliamos 11 marcas, e o melhor que encontramos chegava a uma taxa de 60% de sensibilidade”, revela Granato.

Como entender a pandemia sem tantos testes?
Se o “testar, testar, testar” é crucial para conter a pandemia, o que fazer em um cenário em que os testes ainda são insuficientes e alguns tipos nem sempre são os mais precisos? Além da força-tarefa movida por governos e entidades privadas, uma boa ideia é olhar para os estudos e as experiências internacionais bem-sucedidas.
“Nas estratégias de testagem de larga escala, como se fez na Coreia do Sul, a lógica é fazer isso de forma focalizada, em pessoas que têm sintomas ou tiveram contato com quem ficou doente”, explica o epidemiologista Aluísio Barros, professor da Universidade Federal de Pelotas (UFPel). Barros é um dos coordenadores do estudo Epicovid-19, a primeira pesquisa nacional sobre a prevalência do vírus, que coletou amostras em 90 cidades entre os dias 14 e 21 de maio.
Os testes aplicados no Epicovid-19 foram os sorológicos rápidos, que detectam os anticorpos — ou seja, tiram um retrato de quem pegou a infecção. Nos municípios contemplados, que concentram cerca de 25% dos brasileiros, em média 1,4% da população apresentou anticorpos. Isso significa que ao redor de 760 mil pessoas teriam se infectado pelo coronavírus. É um número bem maior que os oficiais. No dia em que os resultados da primeira etapa do trabalho foram divulgados, o Ministério da Saúde só reconhecia 374,8 mil casos no país todo.
O que dificulta a interpretação do panorama atual é que a margem de erro dos testes sorológicos não é das melhores. Além dos falsos negativos em função da sensibilidade mais baixa, eles podem acusar um falso positivo devido ao que os especialistas chamam de reação cruzada. Ela ocorre quando um indivíduo teve alguma outra infecção recente e o teste confunde o anticorpo daquela doença como se fosse o da Covid-19.
O fato de o exame não bater o martelo para os casos ativos atrapalha o mapeamento de como o vírus se propaga por aí neste exato momento. “É um teste que procura um anticorpo que ainda não existe na maioria das pessoas”, analisa Pasqualotto.
Na visão de alguns pesquisadores, o caminho para monitorar a evolução da pandemia é aprimorar a infraestrutura de realização e processamento dos testes PCR, a fim de obter mais resultados e em menos tempo. Enquanto a falta de recursos inviabiliza essa operação em larga escala, epidemiologistas têm quebrado a cabeça para definir a melhor forma de averiguar o avanço da infecção.
Muitos deles acreditam que uma boa tática é olhar para as profissões mais expostas ao vírus e para os círculos de pessoas que tiveram contato com alguém comprovadamente doente. Até porque, mesmo com mais testes PCR na praça, não dá pra descuidar de outras questões.
“O PCR detecta a infecção aguda. A pessoa que deu negativo hoje pode estar positiva na semana que vem”, argumenta Barros. Nessa linha, um monitoramento mais sistemático faria o Brasil poder isolar de forma eficiente aqueles com a doença ativa e ainda contagiosos, mesmo quando nem sequer percebem que estão infectados. “É diferente da lógica atual, em que só se testa dessa forma quem está sintomático e num quadro clínico mais grave”, compara o professor da UFPel.
Determinar quem segue transmitindo o vírus é um desafio que passa até por detalhes tecnológicos. Isso porque o PCR pode acabar dando resultado positivo muito tempo após as manifestações da Covid-19 sumirem, o que é atribuído à alta sensibilidade do método.
Nesse caso, o exame continua identificando resquícios do material genético do coronavírus mesmo depois de o corpo se livrar da infecção. “Só que você não é contaminado pelo material genético, mas, sim, pelo vírus inteiro”, tranquiliza Granato. Em tese, isso significa que uma pessoa que teve a doença e já superou a fase sintomática não passa mais o vírus para quem estiver ao redor, ainda que o PCR continue dando positivo. Na dúvida, nada melhor que se aconselhar com o médico ou o serviço de saúde.
“Pelas evidências disponíveis até agora, depois de sete dias após o fim dos sintomas, a pessoa não transmite mais”, diz o infectologista do Fleury. E, aí, os testes sorológicos são uma boa pedida, porque ajudam a comprovar que o organismo efetivamente combateu o coronavírus e desenvolveu mecanismos de defesa contra ele.
Em meio a dúvidas e angústias, é alentador saber quanto a ciência vem progredindo para flagrar o patógeno. Testes mais apurados são desenvolvidos e chegam ao mercado brasileiro pelas mãos de farmacêuticas como Abbott e Roche, e a Siemens acaba de lançar um exame sorológico com 100% de sensibilidade e 99,8% de especificidade após 14 dias dos sintomas.
Já o Fleury anuncia o primeiro teste diagnóstico do mundo capaz de detectar proteínas do coronavírus. Ele pode confirmar a doença na mesma fase do PCR e tem sensibilidade similar, mas conta com uma velocidade de processamento mais rápida e custo mais baixo. “Estamos na primeira geração, e esses testes já falham relativamente pouco”, compartilha Granato.
O fato é que toda inovação ou empreendimento que contribuam para a testagem em massa no país serão bem-vindos. Só ecoando e praticando o mantra do líder da OMS conseguiremos entender por onde anda e circula o vírus, uma informação crucial inclusive para que, aos poucos, possamos nos fechar menos em casa.
O beabá dos testes para coronavírus Publicado primeiro em https://saude.abril.com.br



Nenhum comentário:
Postar um comentário