No final do ano passado, o IBGE divulgou os resultados da última Pesquisa Nacional de Saúde, conduzida antes de sonharmos com o coronavírus. De acordo com o levantamento, entre 2003 e 2019, a ocorrência de obesidade entre brasileiros acima de 20 anos passou de 12,2 para 26,8% — mais que dobrou! Na mesma faixa etária, o excesso de peso saltou de 43,3 para 61,7%. “Esses índices são alarmantes. Eu diria que, entre as doenças crônicas, nenhuma outra vem crescendo na mesma velocidade, e no mundo inteiro”, analisa o endocrinologista Bruno Geloneze, principal investigador do Centro de Pesquisa em Obesidade e Comorbidades da Universidade Estadual de Campinas (Unicamp), no interior paulista.
Não é de hoje que a classe médica enxerga a obesidade como uma doença, já que ela é o estopim para uma série de outras desordens. Recentemente, a representante da Organização Mundial da Saúde (OMS) no Brasil chegou a fazer um apelo pela união da sociedade para prevenir e controlar essa condição nas Américas, a região do globo com as maiores taxas. Mas parece que a ficha só caiu pra valer quando a Covid-19 pintou na história.
Diversas pesquisas apontam que quilos extras elevam o risco de encarar uma versão mais grave da infecção. Segundo uma revisão de estudos publicada no periódico Obesity Research & Clinical Practice, com apoio da Fundação de Amparo à Pesquisa do Estado de São Paulo (Fapesp), isso ocorre independentemente de fatores como idade e presença de outras doenças. É que a inflamação crônica típica de um organismo inflado de gordura deixaria o corpo mais suscetível aos estragos do vírus. “Essa situação colocou uma lente de aumento na obesidade como um problema de saúde, e não como uma questão estética”, afirma Geloneze.
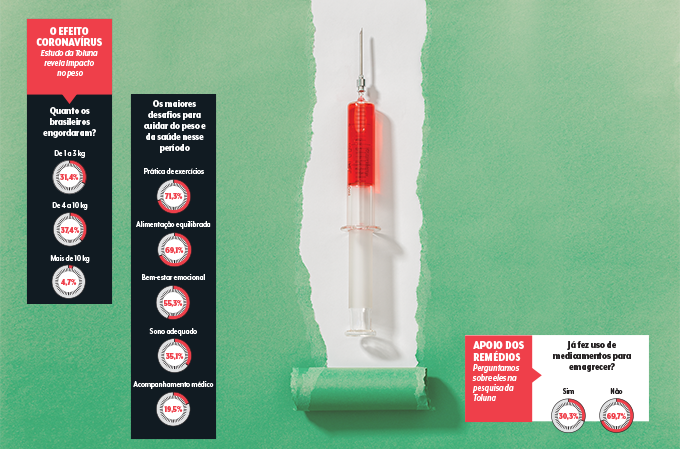
Só que, com a pandemia, veio a necessidade de ficar em casa — e uma sensação crescente de medo e ansiedade, capaz de bagunçar o estilo de vida. Em pesquisa exclusiva para VEJA SAÚDE com 826 brasileiros, a maioria de 18 a 54 anos, a Toluna descobriu, em maio, que 63% dos participantes engordaram durante esse período turbulento (veja outros dados ao longo da matéria). Entre eles, 31% relataram que ganharam de 1 a 3 quilos, e 37% disseram que a balança acusou de 4 a 10 quilos adicionais. “É muita coisa”, espanta-se o endocrinologista Carlos Eduardo Barra Couri, pesquisador da Faculdade de Medicina de Ribeirão Preto da Universidade de São Paulo (USP). Reverter a situação ou impedir que ela se descontrole de vez depende de uma atuação em diversos pilares. É hora de percorrê-los.
Balança em disparada
Antes da pandemia, os dados já assustavam. Agora, espera-se uma piora da situação
2002/2003
- 4 em cada 10 brasileiros com excesso de peso
- 12,2% da população com obesidade
2019
- 6 em cada 10 brasileiros com excesso de peso
- 26,8% da população com obesidade
Na pandemia
- 14% emagreceram
- 21% mantiveram o peso
- 63% engordaram
Imagine um sujeito de 80 quilos acumular mais 7, por exemplo — uma média entre 4 e 10 quilos. Mudar para 87 significa um incremento de quase 10% em seu peso. “Esse ganho é preocupante, porque já aumenta o risco de diabetes e doenças cardiovasculares”, informa o cirurgião Ricardo Cohen, coordenador do Centro Especializado em Obesidade e Diabetes do Hospital Alemão Oswaldo Cruz (HAOC), na capital paulista.
Para Couri, o crítico desse dado é lembrar que a pandemia completou mais de um ano. “O corpo começa a achar que se trata do novo normal. E, quando ele se acostuma, essa passa a ser a sua linha de base”, explica. Quer dizer que, diante dos esforços para emagrecer, o organismo sempre tentará voltar àquele patamar. E não podemos nos esquecer de que muita gente enfrentava o excesso de peso antes de a crise começar, como demonstrado pelos números do IBGE. “Logo mais a Covid vai embora, mas essa epidemia não”, dispara Cohen.
O perigo de os indicadores de sobrepeso e obesidade apontarem para o alto e avante vai muito além do descontrole do açúcar no sangue e do maior risco de infarto e AVC — como se fosse pouco! Geloneze observa que incontáveis problemas encontram terreno fértil para aparecer ou se intensificar. “Falamos de glaucoma, quadros mais graves de enxaqueca, apneia do sono, esteatose hepática [gordura no fígado], infertilidades masculina e feminina, doenças articulares, queda de cabelo entre as mulheres, distúrbios respiratórios, artrite reumatoide, além de vários tipos de câncer”, enumera o médico. Infelizmente, a lista é mais extensa. Daí a inquietação dos profissionais de saúde.
Quando a Toluna questionou os participantes da pesquisa online sobre os grandes desafios para cuidar do peso e da saúde na fase pandêmica, manter a prática de atividade física e a alimentação equilibrada foram os comportamentos mais citados. Não dá para dizer que a dobradinha surpreendeu. Em levantamentos feitos em seu laboratório na Faculdade de Medicina da USP, o fisiologista Bruno Gualano também reparou que alterações nesses hábitos ajudam a explicar o agravamento do sobrepeso e da obesidade. Por outro lado, há uma parcela que conseguiu incorporar comportamentos bacanas, como abrir mão de dietas restritivas, comer à mesa com a família e priorizar deslocamentos ativos, a pé ou de bicicleta. “Devemos atacar aquilo que mudou para pior e encorajar o que ficou melhor”, resume Gualano.
Na linha de incentivar rotinas saudáveis, não vá concluindo que a responsabilidade cai toda nas costas do sujeito. “Precisamos de programas de políticas públicas que deem conta desse cenário de transformações”, aponta Gualano. Ora, comer bem e se exercitar são decisões que transpassam uma vontade individual. E reconhecer isso é o ponto de partida para tratar a obesidade do jeito certo, sem perpetuar traumas. Em primeiro lugar, o ganho de peso é fortemente influenciado por características genéticas — percepções de fome e saciedade podem ter a ver com o DNA, por exemplo.
A endocrinologista Cíntia Cercato, presidente da Associação Brasileira para o Estudo da Obesidade e da Síndrome Metabólica (Abeso), nota ainda que as escolhas que fazemos dependem muito do ambiente que nos cerca. E olha o drama: hoje é comum chamá-lo de obesogênico. Para ficar no campo da alimentação — um dos aspectos que mais interferem no peso —, é só citar a oferta cada vez maior de itens ultraprocessados. “Eles são cheios de gorduras saturadas, açúcar e sódio”, descreve Cíntia. O combo os torna altamente palatáveis. Para completar, não machucam o bolso. Basta comparar o preço de uma lasanha congelada com o de um prato de arroz, feijão, carne e salada. Para os especialistas, passou da hora de subir o valor dos pacotes engordativos e garantir subsídios para a comida mais caseira dominar a mesa.
Na esfera da atividade física, Gualano conta que ao redor de 4% da população tem acesso a academia de ginástica. E só! “O fechamento desses estabelecimentos durante a pandemia pode até ser uma barreira para se manter ativo, mas não é determinante”, raciocina. Muitas vezes, a falta de exercício está ligada à ausência de iluminação na rua — o que acende o medo de caminhar e ser vítima de violência. “Essa é uma questão pessoal ou de segurança pública?”, provoca Geloneze. Para o médico, ignorar adversidades desse gênero empobrece a discussão sobre obesidade. “E denota uma falta de visão humana”, crava.
Se o próprio indivíduo acreditar que a obesidade é uma opção dele, como se bastasse fechar a boca e se mexer, mais difícil será tratá-la — e por vários motivos. Há a tendência de recorrer a estratégias malucas, de dietas a treinos. “Quando não dão certo, há estresse e mais ganho de peso. O sofrimento é contínuo”, lamenta a endocrinologista Maria Edna de Melo, presidente do Departamento de Obesidade da Sociedade Brasileira de Endocrinologia e Metabologia (Sbem). E o bem-estar emocional é ponto-chave para virar o jogo.
Para a nutricionista Marcela Kotait, coordenadora da equipe de nutrição do Ambulatório de Anorexia Nervosa do Programa de Transtornos Alimentares (Ambulim) do Hospital das Clínicas de São Paulo, enquanto o excesso de peso e a obesidade forem ligados a desleixo e preguiça, continuaremos rodando em círculos. Entenda: não é que modificar o padrão alimentar, por exemplo, seja dispensável. Mas as estratégias devem ser pensadas para cada pessoa, mirando em uma mudança comportamental possível de ser mantida ao longo da vida. “Quando o foco é em dietas restritivas e punição, não é sustentável”, afirma Marcela.
Pior: em termos de saúde, a coisa até degringola. De acordo com Geloneze, ao seguir um regime radical, a tendência é que a pessoa elimine gordura e, ao mesmo tempo, músculos. Mas, invariavelmente, esse peso é recuperado — os experts são taxativos quanto a isso. “Nesse momento, praticamente só a gordura retorna”, ensina o endocrinologista. Em resumo, a cada ciclo de perda e reganho, a composição do corpo se modifica, com aumento de tecido adiposo e redução da massa muscular. “Isso é altamente prejudicial. Se for para chegar a esse resultado, melhor nem começar”, declara o médico da Unicamp. “Todo emagrecimento muito rápido é perigoso”, reforça Marcela.
Lidar com a obesidade como uma doença é, inclusive, uma maneira de tirar do paciente o tal estigma de que ele só precisa ter força de vontade para emagrecer — protegendo-o, assim, das armadilhas. “A gente começa a entender a complexidade da situação”, avalia a nutricionista do Ambulim. Cíntia, presidente da Abeso, concorda e acrescenta: “Uma doença complexa nunca vai depender de um tratamento simples”. Como a gente já pontuou, não ter essa noção pode destrambelhar as emoções, o que prejudica a manutenção do peso.
“Sob estresse, a alimentação muda, não conseguimos fazer exercícios, e por aí vai”, avisa Maria Edna. Não é coincidência que, na pesquisa da Toluna, 50% dos entrevistados constataram que passaram a comer mais na pandemia. Ora, comida traz conforto. Isso não é necessariamente um problema, desde que os momentos de fartura e prazer à mesa sejam conscientes e planejados. Fora impactar os hábitos, o abalo emocional decorrente do sentimento de fracasso é mais um motivo que afasta as pessoas com obesidade dos consultórios. “Elas não têm motivação para dar esse passo. Sentem-se envergonhadas”, analisa a psicóloga Rogéria Taragano, de São Paulo.
Em maio de 2020, Cohen publicou um artigo na revista científica Obesity Surgery no qual aborda justamente os desserviços da estigmatização. No texto, ele chama a atenção para as suposições de que o indivíduo com obesidade não possui autocontrole e não “come com sabedoria”. Segundo o médico, responsabilizá-lo dessa forma é o mesmo que condená-lo a não tratar a condição, deixando-o suscetível a graves sequelas — inclusive ansiedade e depressão. O preconceito, conhecido como gordofobia, muitas vezes é corroborado dentro dos próprios consultórios, já que há médicos e nutricionistas que endossam o raciocínio de que emagrecer é uma mera questão de empenho. Somado a isso, há os que prescrevem intervenções com o único e exclusivo propósito de modificar a forma física. “Quando o objetivo é a aparência, o que menos interessa no processo é a saúde”, critica Marcela.
Nas entrevistas para esta reportagem, ao debater o tratamento apropriado da obesidade, uma palavrinha foi unanimidade: empatia. “Mudar os hábitos de vida não é algo fácil”, adverte Maria Edna. “É preciso ouvir o paciente”, acrescenta Geloneze. Embora essas afirmações soem um tanto quanto óbvias, nunca fez tanto sentido frisá-las. Em 2020, um consenso internacional publicado no periódico Nature Medicine chamou a atenção para as evidências de que os clínicos gastam menos tempo em atendimentos de pacientes acima do peso e dão mais orientações aos magros. Assinado por cerca de 100 instituições, o documento ainda revela que quem se sente estigmatizado por causa do corpo tende a obter piores resultados no tratamento e a evitar futuras consultas.
Portanto, ao buscar um especialista, é importante ser criterioso. Para Couri, um atendimento que dure aproximadamente dez minutos já é um mau sinal. “Conhecer o paciente toma tempo”, esclarece o médico de Ribeirão Preto. Rogéria também acha que esse é um tópico sensível: a necessidade de escuta. “É fundamental conhecer as dificuldades da pessoa, saber o que ela já tentou, entender o que deseja naquele instante e o que acha que dá conta de fazer”, ilustra a psicóloga. Se o paciente perdeu alguém da família ou está amamentando, não é a melhor ocasião para tentar emagrecer, por exemplo. “O tratamento deve ser encarado como uma parceria entre o paciente e a equipe de saúde”, sintetiza Couri. Ele conta que há circunstâncias em que a pessoa claramente se beneficiaria da prescrição de um medicamento. Contudo, até isso deve ser decidido em conjunto.
Em cooperação, médico e paciente também traçam as metas em relação a mudanças de hábitos e expectativa de emagrecimento. Nesse sentido, todos os especialistas ressaltam que o tratamento não deve almejar tornar o cidadão magro. “Não existe um peso-padrão. A redução precisa ser individualizada”, avisa a nutricionista Ana Feoli, da Pontifícia Universidade Católica do Rio Grande do Sul (PUC-RS) e coordenadora dos grupos de pesquisa em estilo de vida e saúde da instituição. “Uma redução de 5% no peso já impacta os níveis de pressão arterial e glicemia”, afirma.
Se um paciente de 100 quilos consegue chegar a 80, a vida já melhora demais em termos de doenças, funções mecânicas e disposição. E isso deve ser celebrado, mesmo que o excesso de peso siga presente. “Caso contrário, a pessoa desanima e larga tudo, como se o resultado fosse insatisfatório”, diz Maria Edna. “O grande problema de estipular o peso como desfecho principal é que, ao não atingi-lo, há frustração”, comenta Gualano.
Aliás, esse é outro viés da gordofobia: associar o excesso de peso obrigatoriamente a uma saúde miserável. “Uma parcela das pessoas, especialmente as mais jovens, não apresenta problemas ligados à obesidade”, diz Geloneze. “Nesse caso, não há razão para bombardeá-la de estratégias para emagrecer”, raciocina. Para o médico, basta indicar comportamentos que são saudáveis para todo mundo, como fazer exercícios, comer bem, cuidar do sono e não fumar. “Não é para abandonar esse indivíduo, lógico. Tem que acompanhar. Mas é preciso entender que, naquele momento, abordagens mais intensas não são prioridade”, reforça.
É crucial que esse cuidado seja iniciado na infância e na juventude. Dados do Ministério da Saúde indicam que três em cada dez meninos e meninas de 5 a 9 anos estão acima do peso em nosso país. Calcula-se que, em 2030, ocuparemos a quinta posição no ranking de países com o maior número de crianças e adolescentes com obesidade. “Precisamos protegê-los desde já”, sentencia Cíntia, lembrando que, para essa turminha, ainda há um marketing abusivo em favor de itens ultraprocessados. “Nessa idade, não há discernimento para julgar o que é adequado ou não”, assinala. Enquanto isso, a criançada adoece. “A obesidade diminui anos de vida em longo prazo”, enfatiza Cohen. Não dá para fechar os olhos nem botar para tocar somente o disco da dupla dieta e exercício. “Estamos lutando contra algo maior”, pontua o médico. Por isso, devemos ajustar as táticas, dando mais espaço a uma abordagem humana e amistosa.
Para flagrar o excesso de peso
No mundo ideal, deveríamos marcar uma consulta ao notar que estamos acima do peso. “Acontece que, na prática, as pessoas só costumam procurar apoio por causa das consequências da obesidade”, lastima Couri. Para alterar essa ordem, há ferramentas que podem dar pistas sobre o quadro geral. Em consultas de rotina, também é importante que o peso seja analisado — de forma respeitosa, com a anuência do paciente. Veja as particularidades das análises:
- Em casa: Dá para recorrer ao famoso IMC, mas tendo em mente que ele faz mais sentido para análises populacionais. É que individualmente há falhas. “A conta não considera a massa muscular”, alega o fisiologista Bruno Gualano. O especialista acha mais válido usar uma fita métrica para verificar a circunferência da barriga. A gordura depositada ali tem íntima relação com o risco cardíaco. A medida igual ou superior a 102 cm para homens e 88 cm para mulheres deve ligar o sinal de alerta.
- No consultório: Segundo Gualano, esse é o melhor local para diagnosticar a presença de sobrepeso e obesidade e, mais relevante do que isso, outros parâmetros de saúde. No quesito forma física, o profissional tem à disposição vários métodos mais precisos de investigação, como aferição de dobras cutâneas, bioimpedância e densitometria. “Até essa escolha é personalizada”, comenta o fisiologista. Os dados serão somados a muitos outros — incluindo informações sobre hábitos de vida — para atestar a necessidade de intervenção.
REMÉDIOS
Via de regra, eles podem ser recrutados quando o índice de massa corporal (IMC) está acima de 30, o que configura obesidade grau I. O cálculo é feito assim: o peso em quilos dividido pela altura ao quadrado. Os remédios também são alternativas para quem possui um IMC entre 25 e 30 — representando o sobrepeso — e convive com outras doenças. “Mas essa fórmula é uma bússola, não uma algema”, anuncia Couri. A prescrição dependerá dos relatos do paciente e da percepção do médico. “É uma decisão para ser tomada em parceria”, diz o colunista de VEJA SAÚDE. Outro ponto que merece destaque: trata-se de uma estratégia complementar a medidas de estilo de vida, como seguir uma alimentação equilibrada, movimentar-se mais, reduzir o tempo de tela, dominar o estresse e dormir melhor.
No Brasil, Geloneze conta que temos três classes de remédios aprovadas. Uma é constituída pelo orlistate, cuja principal função é eliminar gordura pelas fezes. “Só que a magnitude da perda de peso é pequena”, nota o expert. Há também a sibutramina, que age no sistema nervoso central. Embora o impacto no emagrecimento seja mais considerável, ela é ligada a alguns efeitos adversos. “Por isso, não deve ser indicada a idosos e indivíduos com diabetes descontrolada ou doenças psiquiátricas e cardíacas”, exemplifica o médico da Unicamp. Já a liraglutida, injetável, é mais potente e pode ser utilizada de forma contínua. Couri aproveita para frisar que o acompanhamento médico deve ser constante.
“A obesidade faz de tudo para voltar”, justifica.
As novidades
Duas medicações podem se juntar ao arsenal. Uma já está liberada
Lisdexanfetamina
O remédio do laboratório Takeda é indicado na bula para tratar a compulsão alimentar. Mas atenção: só deve ser convocado na obesidade quando o paciente realmente tiver o quadro psiquiátrico. O transtorno é marcado por um consumo absurdo de comida (às vezes, chega a 15 mil calorias) em pouco tempo, em geral escondido. Ele ocorre toda semana, por pelo menos três meses.
Semaglutida
“Por enquanto, ela está restrita ao tratamento do diabetes”, sublinha Couri. Mas estudos já descortinaram sua capacidade de induzir uma perda de peso expressiva. Para ter ideia, o fármaco da Novo Nordisk é o que, até agora, mais se aproximou do montante eliminado pela cirurgia bariátrica. “Em breve, deve ser aprovada formalmente para a obesidade”, prevê o médico da USP. Outra vantagem é a aplicação: uma injeção semanal.

TERAPIA
Em estudo publicado recentemente na revista científica Nutrients, 60 mulheres com sobrepeso e obesidade receberam orientações sobre alimentação e prática de exercícios, mas apenas uma parcela teve suporte, em paralelo, de sessões de psicoterapia. Justamente essa turma apresentou os melhores resultados, já que sustentou o emagrecimento e perdeu ainda mais peso seis meses depois do fim da intervenção. Os autores concluem que, muitas vezes, problemas psicológicos estão na raiz do embate com a balança. “Além de saciar a fome, a comida assume papéis adicionais”, relatam.
Para a psicóloga Rogéria Taragano, do Programa de Transtornos Alimentares do Instituto de Psiquiatria do Hospital das Clínicas de São Paulo, a terapia consegue acessar esses aspectos, trazendo à tona, não raro, questões profundas. “Há mulheres que, após uma tentativa de abuso, recorrem ao ganho de peso como uma maneira de se esconder”, ilustra.
Ao mesmo tempo, as sessões estimulam o paciente a descobrir suas próprias motivações para emagrecer, engajando-o no tratamento, além de ajudá-lo a lidar com os estigmas e preconceitos decorrentes do excesso de peso. Rogéria ressalta ainda que vivemos em uma sociedade que cultua demais a magreza. Assim, muitos indivíduos acabam construindo objetivos irrealistas sobre a forma física adequada. Desmanchar essa visão é imprescindível. “Precisamos estabelecer uma relação mais amorosa com o próprio corpo. É nele que vamos passar todos os anos da vida. Deve ser confortável”, arremata.
Saídas no divã
Rogéria cita algumas das várias questões que a terapia pode trabalhar
Diferenciar a fome física da emocional
Nem sempre o apetite é fisiológico. A terapia ajuda a perceber se estamos “comendo as emoções”.
Fazer a comida voltar ao seu lugar
Dá pra encontrar soluções para lidar com os sentimentos sem ser via alimentação. Ela deixa de ser protagonista.
Encarar as dificuldades
A alteração de hábitos é um baita desafio. Com o apoio psicoterapêutico, dá para se organizar muito melhor.
Manter a motivação em alta
Às vezes, damos dois passos à frente e um atrás. Isso é normal e deve ser debatido para não ter desânimo.
Lidar com doenças concomitantes
Não é raro que a obesidade ande lado a lado com a depressão. Ambas precisam ser abordadas.
Como escolher
Ainda não há consenso sobre qual corrente dentro da psicologia seria mais eficaz contra a obesidade. Sabe-se, contudo, que a terapia cognitivo-comportamental (TCC) é eficiente diante de transtornos alimentares. Embora a obesidade não seja definida assim, ela divide alguns sintomas com doenças incluídas no grupo dos transtornos, como a compulsão alimentar. Em meio à pandemia, tem muito profissional atendendo online. Não tem por que esperar.

ALIMENTAÇÃO
Em termos de estilo de vida, esse é o fator que mais interfere no controle do peso. E não só por causa das calorias. “O consumo de alimentos ricos em gorduras saturadas inflama o hipotálamo, uma região do cérebro que controla o apetite”, afirma a endocrinologista Cíntia Cercato, presidente da Abeso. “Com a exposição frequente a esses itens, o mecanismo de saciedade vai se alterando”, complementa. O dilema é que nossa alimentação está cada vez mais governada por produtos ultraprocessados — abastecidos de gorduras saturadas, açúcar e sódio — e carente de comida mais caseira e natural.
Mexer nessa balança favorece o peso e, acima de tudo, a saúde. A cilada é partir para regimes ou mirar em um só grupo alimentar (como tirar carboidratos de cena). “Para uma grande parte das pessoas, dietas restritivas levam, mais tarde, a um descontrole alimentar. Essas estratégias não se sustentam”, salienta a nutricionista Ana Feoli, professora da Pontifícia Universidade Católica do Rio Grande do Sul (PUC-RS). Ela comenta que a decepção acaba minando a confiança.
Mais do que isso: em gente com tendência a desenvolver um transtorno alimentar, esses estilos de dieta são potencialmente desastrosos. Para Ana, uma solução bacana é traçar um objetivo modesto. Quando atingi-lo, parta para o seguinte. Que tal começar se comprometendo a aumentar o consumo de frutas? Depois que isso estiver sedimentado, você pode pensar em tomar mais água. “Aos poucos, novos hábitos são construídos”, garante a professora.
Conselhos com ciência
Determinados ajustes no dia a dia já melhoram a alimentação
Evite telas
Ao comer, esqueça o celular e a televisão. Eles nos distraem. Tem até quem esquece o que colocou no prato.
Coma com tempo
Quem se alimenta correndo não dá tempo de o cérebro processar os sinais de saciedade. O belisco não demora.
Aprecie
Perceba o gosto, o cheiro e a textura da comida. Esse tipo de exercício também incita a saciedade.
Entenda a fome
Se ela for emocional, dá para encontrar os gatilhos e montar um plano de contenção a fim de evitar abusos.
Compre sem fome
Essa é clássica. Quem vai ao mercado faminto costuma lotar o carrinho de coisas extremamente palatáveis. Aí já viu…
Planeje o delivery
Se deixar para a última hora, com o apetite ligadão, há alto risco de optar por combos desbalanceados.
Deixe frutas à vista
Vale para iogurtes, castanhas e afins. Quanto mais fácil o acesso, maior a chance de escolher itens assim.
Leia rótulos
Priorize produtos com a menor lista de ingredientes e sem um monte de nomes esquisitos nesse espaço.
Programe refeições
Dessa maneira, você não cai na tentação do fast-food repetidas vezes na semana. Isso vale até para os lanches.

EXERCÍCIOS
No levantamento encomendado por VEJA SAÚDE à Toluna, praticar atividade física despontou como o principal desafio para cuidar do peso durante a pandemia (com 71% de menções). Manter a alimentação equilibrada veio colado (69%) e, em terceiro, surgiu o bem-estar emocional (55%). A endocrinologista Maria Edna de Melo, da Sbem, informa, porém, que o impacto da atividade física no controle do peso é superestimado. “Não é isso que leva as pessoas a ganharem muito peso”, garante. “Se fizer uma hora de caminhada, você repõe o gasto calórico com um simples pãozinho”, compara. Mas calma lá! Esse dado não é desculpa para se largar no sofá. Na visão da médica, só não vale criar expectativas fantasiosas em relação ao efeito emagrecedor do esporte.
O fisiologista Bruno Gualano, da USP, vê até um certo risco em martelar tanto numa associação com o peso. “Se o sujeito inclui um exercício na rotina e não emagrece, dá a impressão de que não funcionou. Aí logo desiste”, raciocina. Ocorre que ser ativo é indispensável por muitos outros motivos, como turbinar a capacidade cardiorrespiratória, melhorar o sono, contribuir com a formação de massa óssea, facilitar a troca de gordura por músculos etc. “E, em um período como o da pandemia, a atividade física é uma grande aliada da saúde mental”, enaltece Gualano. O professor frisa que o corpo não distingue o local da prática. Isto é: ninguém precisa se matricular na academia. Aliás, pensando na redução no risco de contaminação pelo coronavírus, se movimentar ao ar livre (de máscara!) é uma baita pedida.
Para movimentar a rotina
Truques para incorporar o hábito sem sofrimento
Faça o que gosta
Não adianta optar pelo treino da moda. Se não curtir, é questão de tempo para abandoná-lo. “Invista no que deixa você feliz”, incentiva Gualano.
Mexa-se no trabalho
Atividades leves contam. O fisiologista sugere colocar um alarme para apitar a cada hora na cadeira: “Aí caminhe por uns cinco minutos”.
Priorize o lazer ativo
Com certa frequência, substitua o filme na televisão por um passeio de bicicleta ou uma partida de queimada com a família. Acima de tudo, a troca é divertida.
Largue o carro
Quando possível, realize os deslocamentos — seja ao trabalho, seja à padaria — de forma ativa. Isto é: abuse da caminhada. Pedalar também é legal.
Convide alguém
Muita gente se sente mais motivada a realizar exercícios na presença de outra pessoa. Chame um amigo para uma caminhada e repare se é o seu caso.
Vá no seu ritmo
Claro que é importante apertar o passo ou pegar mais peso para aprimorar o condicionamento. Mas não tenha pressa nessa evolução.
Cuidado com o exagero
Ao sair do sedentarismo, tem quem queira tirar o atraso e acaba abusando da malhação. Não é o ideal. A progressão gradual nos exercícios não apenas favorece a adesão à prática esportiva como também protege contra lesões. Agora, se você tem vontade de experimentar treinamentos mais intensos, a orientação de Gualano é marcar uma consulta para obter o aval médico. “Especialmente se for idoso ou conviver com condições crônicas de saúde”, diz o fisiologista. Para atividades leves, a exemplo de caminhada, não é preciso ter liberação.

TRATAMENTO COM RESPEITO
Em agosto de 2020, o Canadá atualizou seu guia para o tratamento da obesidade. A publicação fez barulho mundo afora porque consolida instruções voltadas a uma abordagem mais humanizada. Na opinião de Geloneze, um ponto alto do documento é desviar a discussão do IMC. “A finalidade principal é melhorar ou reverter as comorbidades”, conta.
Outro elemento marcante do compilado canadense é a ênfase no jeito de conversar sobre o assunto: reconhecendo que a obesidade é uma doença crônica, os profissionais de saúde devem pedir a permissão do paciente para oferecer conselhos e ajudar a tratar o quadro de forma imparcial. Em resumo, não se pode presumir que todas as pessoas que vivem com o excesso de peso estão preparadas para dar esse passo. Se estiverem, o plano de ação tem de ser personalizado, montado em parceria e de longo prazo.
A nutricionista Marcela Kotait, da USP, pensa que essas diretrizes deveriam ser ensinadas a todos que pretendem trabalhar com peso e alimentação ainda na faculdade. “Para uma porção de pacientes, falar sobre o corpo é bastante delicado. É algo que exige gentileza”, analisa. Sentir–se verdadeiramente amparado durante uma consulta é, muitas vezes, o aspecto que determinará se o indivíduo conseguirá se manter engajado ou não em relação ao que foi combinado ali. “A motivação é um dos principais fatores para o sucesso do tratamento”, defende Geloneze.
Pistas de um atendimento falho
Os pontos abaixo valem uma reflexão tanto de pacientes como de profissionais de saúde
Tudo é peso
O sujeito mal abriu a porta do consultório e já é avisado de que está com quilos a mais e precisa emagrecer? Não existe forma pior para começar o assunto.
Olho no relógio
A obesidade envolve questões sérias, capazes inclusive de responder pela qualidade da dieta. Uma conversa de dez minutos não chega nem perto delas.
Dedo em riste
Não faz sentido julgar o paciente como culpado pelo peso. “Há uma tendência em negar a biologia por trás da obesidade”, critica Maria Edna.
Objetivos irreais
Mesmo que seja necessário perder alguns quilos, ninguém precisa chegar ao IMC definido como ideal para se considerar vitorioso.
Tudo junto e misturado
Durante o processo de emagrecimento, é interessante que vários planos sejam seguidos ao mesmo tempo. Então, os profissionais sempre sugerem que o ideal é contar com uma abordagem multidisciplinar e contínua. Um trabalho feito na PUC-RS dá uma prova disso. Entre os 71 adultos com síndrome metabólica — marcada por sobrepeso ou obesidade e outras condições, como pressão alta e colesterol elevado —, uma parcela passou por apenas duas consultas em três meses.
Nelas, receberam instruções sobre dieta e exercícios. O resto do pessoal, por outro lado, participou de 12 encontros com um time das áreas de psicologia, enfermagem, fisioterapia e nutrição. No fim das contas, essa intervenção mais próxima e ampla — e também baseada em modificações de estilo de vida — alcançou os resultados mais robustos. “Teve gente que melhorou tanto em certos critérios que saiu da condição de síndrome metabólica”, comemora Ana Feoli, líder do projeto.
E a cirurgia bariátrica?
Quando o IMC é elevado — em geral, a partir de 35, compatível com a obesidade grau II — e/ou há comorbidades associadas, a cirurgia bariátrica pode entrar em cena. Porém, com a chegada de remédios mais potentes, Geloneze acredita que será possível considerar a operação somente para casos de obesidade grau III. A operação tem suas vantagens quando bem indicada: estudos recentes apontam perda de peso sustentável e melhor controle de doenças que cursam em paralelo, como diabetes.
Novos rumos para a perda de peso Publicado primeiro em https://saude.abril.com.br







Nenhum comentário:
Postar um comentário